Sommaire
- Résumé sur le vitiligo
- Qu’est-ce que le vitiligo ?
- Histoire du vitiligo
- Qu’est-ce qui provoque le vitiligo ?
- Quels sont les symptômes du vitiligo ?
- Quelles sont les variétés de vitiligo ?
- Comment savoir si l’on a un vitiligo ?
- Quels sont les examens utiles ?
- Avec quelles maladies peut-on confondre le vitiligo ?
- Peux ton guérir du vitiligo ?
Résumé sur le vitiligo
Le vitiligo est une dermatose acquise de cause inconnue qui provoque une décoloration progressive de la peau – il affecte sérieusement la qualité de vie des patients qui en sont victimes. Le vitiligo touche autant les hommes que les femmes, les peaux blanches ou colorées, il débute une fois sur deux avant l’âge de 20 ans. Le vitiligo touche 0,5 à 1 % de la population générale en Europe, il s’associe parfois à d’autres maladies auto-immunes. Le vitiligo « vulgaire » est la forme la plus fréquente de l’affection qui peut aussi se manifester sous forme de vitiligo segmentaire. L’évolution du vitiligo « vulgaire » est imprévisible, la réponse aux traitements variable.
Le vitiligo provoque des perturbations psychologiques intenses et une diminution significative de la qualité de la vie. L’éviction des traumatismes cutanés a un impact important sur l’évolution du vitiligo. L’évolution du vitiligo peut être ralentie par la photothérapie ou une corticothérapie générale. Le traitement du vitiligo « vulgaire » et localisé repose sur les dermocorticoïdes, les inhibiteurs de la calcineurine, les analogues de la vitamine D et/ou la photothérapie. La chirurgie a des indications restreintes aux vitiligos localisés, stables et récalcitrants aux autres thérapeutiques. Il faut souligner l’importance de la formation au maquillage pour utiliser les méthodes de camouflage appropriées. Une prise en charge psychologique est un complément souvent utile.
Qu’est-ce que le vitiligo ?
Le vitiligo est une affection cutanée acquise de cause inconnue. Il provoque une décoloration de la peau qui blanchit progressivement. Le vitiligo est une dermatose qui touche 0,5 % à 1 % de la population en Europe, aussi bien les hommes que les femmes. Le vitiligo touche toutes les couleurs de la peau, mais il est plus visible sur les peaux colorées qui sont très pénalisées. Le vitiligo n’est pas une maladie contagieuse.
Histoire du vitiligo
Le terme de vitiligo fut introduit au début de notre ère, il tire ses origines du mot latin vitulum qui signifie « tache blanche » – la présence de ces « taches blanches » était alors souvent associée à la lèpre. La peur de la contagion et la stigmatisation sociale associées à la maladie n’ont pas complètement disparu, c’est la raison pour laquelle une meilleure information est souhaitable pour combattre ces idées fausses.
Qu’est-ce qui provoque le vitiligo ?
épar la destruction progressive des cellules qui fabriquent le pigment de la peau (mélanine), les mélanocytes. Comme les mélanocytes ne peuvent plus synthétiser la mélanine, celle-ci reste blanche. Le vitiligo est une affection généralement acquise, mais il existe un risque plus important dans certaines familles – le vitiligo est une maladie familiale dans un cas sur trois.
La cause du vitiligo est inconnue, les chercheurs évoquent des théories immunitaires, toxiques, nerveuses ou génétiques… Les patients porteurs d’un vitiligo ont un risque accru de développer d’autres affections auto-immunes – maladies thyroïdiennes (insuffisance thyroïdienne, thyroïdite de Hashimoto, maladie de Basedow), pelade, diabète, anémie de Biermer, maladie d’Addison.
La théorie convergente suggère que la disparition des mélanocytes pourrait avoir des causes multiples et variables d’un patient à l’autre.
Le vitiligo se déclenche avant l’âge de vingt ans chez un patient sur deux. Les patients indiquent souvent que leur vitiligo a débuté au décours d’un choc émotionnel ou d’un traumatisme comme un coup de soleil.
Quels sont les symptômes du vitiligo ?
Vitiligo « vulgaire», vitiligo non segmentaire ou vitiligo généralisé
Le vitiligo « vulgaire » est la forme la plus fréquente, sa dénomination de vitiligo généralisé n’est sans doute pas appropriée, car les formes localisées de cette affection sont fréquentes et la généralisation n’est pas obligatoire. La dénomination de vitiligo généralisé est utilisée pour le distinguer du vitiligo segmentaire qui reste toujours localisé et bénéficie d’une prise en charge différente.
Le vitiligo se déclenche souvent pendant la période estivale sur des zones exposées à la lumière, après un coup de soleil, un traumatisme ou un stress intense.
L’évolution du vitiligo « vulgaire » est variable selon les patients, on distingue tous les intermédiaires entre des formes localisées qui sont peu gênantes et des formes généralisées ou l’ensemble de la peau est décoloré.
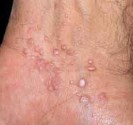
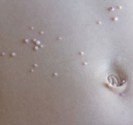
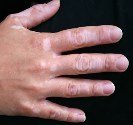
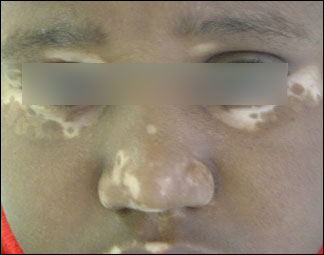
Le vitiligo « vulgaire » se manifeste sous forme de taches décolorées qui touchent n’importe qu’elle parties du corps sans privilégier un côté. La tache de couleur blanc ivoire a des contours arrondis souvent convexes, la bordure est de la couleur de la peau normale ou plus foncée.
Les taches blanches décolorées sont sensibles au soleil, elles prennent facilement un coup de soleil pour une exposition modérée.
Le vitiligo trichrome comporte une zone pigmentée entre la zone décolorée et la peau normale. Le vitiligo quadrichrome comporte de plus des zones de repigmentations brunes en petits points noirs (plus fréquent sur les peaux foncées). Le vitiligo ponctué se traduit par des petits points blancs en confettis.
L’extension du vitiligo non segmentaire est imprévisible, il peut s’étendre lentement et rester localisé pendant de nombreuses années ou se disséminer rapidement à l’ensemble du corps. Le vitiligo se développe avec prédilection sur les zones de friction, le frottement et la pression représentent des facteurs aggravants reconnus – c’est le phénomène de Kœbner. Les taches du vitiligo « vulgaires » touchent souvent les deux parties du corps et ont tendance à être symétriques. Les doigts, les poignets, la bouche, les paupières, les organes génitaux, l’aine et les aisselles, le dos des mains et des pieds les coudes et les genoux sont des zones d’atteinte préférentielle.
Le vitiligo non segmentaire peut se manifester sous forme localisée (peau/muqueuse), généralisée ou universalis ( > 80 % du corps).
Le vitiligo segmentaire
Le vitiligo segmentaire est toujours localisé à une zone de peau particulière appelée dermatome (le dermatome est une zone de la peau dont l’innervation sensitive provient d’une seule racine nerveuse), il se développe plus particulièrement chez l’enfant. Le vitiligo segmentaire apparaît souvent après un traumatisme, se développe rapidement puis reste stable – la localisation à un dermatome est caractéristique. Le vitiligo segmentaire répond mal aux traitements habituels, c’est souvent une bonne indication des traitements chirurgicaux.
Quelles sont les variétés de vitiligo ?
On distingue surtout le vitiligo « vulgaire » ou vitiligo non segmentaire ou généralisé du vitiligo segmentaire qui reste localisé.
Comment savoir si l’on a un vitiligo ?
Le diagnostic de vitiligo est le plus souvent posé par le dermatologue au terme d’un simple examen de la peau. L’examen avec une lumière noire (lampe de wood) est utile pour dépister des taches pâles. Une biopsie est rarement nécessaire. Une prise de sang est parfois indiquée pour vérifier l’absence d’autres maladies auto-immunes qui sont parfois associées.
Quels sont les examens utiles ?
Biopsie
Une biopsie de peau est rarement utile au diagnostic de vitiligo, elle permet parfois d’être sûr qu’il ne s’agit pas d’une autre affection avec laquelle le vitiligo pourrait être confondu (mycosis fongoïde par ex).
Examen à la lumière noire (lampe ultra violette ou lampe de Wood)
L’examen en lumière de Wood permet de mieux voir les taches décolorées et ainsi d’apprécier l’extension et l’évolutivité de la maladie d’une consultation à une autre.
DLQI
Il s’agit d’un questionnaire qui vise à évaluer l’impact du vitiligo sur la qualité de la vie des patients. Ce questionnaire peut être répété à intervalles réguliers pour vérifier l’intérêt de la prise en charge thérapeutique.
Prises de sang
Elles permettent si nécessaire d’éliminer certaines maladies avec lesquelles le vitiligo pourrait être confondue s’assurer de l’absence de maladies associées, un bilan thyroïdien est usuel.
Avec quelles maladies peut-on confondre le vitiligo ?
Le diagnostic de vitiligo est le plus souvent aisé pour le dermatologue. On peut rarement le confondre avec d’autres affections qui dépigmentent la peau, surtout au début. Les affections suivantes peuvent parfois être discutées par votre dermatologue : Halo naevus de Sutton, naevus hypopigmenté, hypomélanose maculeuse idiopathique, lèpre lichen scléreux génital, leucodermie au cours du mélanome, mélasma, mycosis fungoide, naevus anémique, naevus de Ito, piebaldisme, eczématides achromiantes, pityriasis versicolor, dépigmentation post inflammatoire, eczéma atopique, dépigmentation post traumatique, dépigmentation médicamenteuse, sclérose tubéreuse de Bourneville. En cas de doute le médecin réalisera les examens complémentaires appropriés – prise de sang et/ou biopsie.
Peux ton guérir du vitiligo ?
Les divers traitements ralentissent la progression et permettent souvent d’obtenir une repigmentation plus ou moins importante. On ne peut cependant obtenir une guérison complète et définitive de cette maladie.
Impact du vitiligo sur la qualité de vie
Le retentissement psychologique du vitiligo peut être majeur, les patients touchés ont une altération parfois sévère de leur qualité de vie.
Le vitiligo est une maladie dont on voit les stigmates sur les zones exposées du visage et des mains, il a souvent un impact majeur sur l’estime et la perception de soi.
Le médecin qui prend en charge un patient atteint de vitiligo doit le laisser exprimer sa souffrance et entendre ses plaintes. Beaucoup de praticiens ne prennent pas assez en compte l’altération de la qualité de vie induite par cette affection. Le vécu de la maladie varie en fonction de l’âge à laquelle elle se développe, de son extension, mais aussi en fonction des ressources psychiques de chacun. L’impact est d’autant plus grand que la personnalité du patient est plus fragile.
La qualité de la vie des patients porteurs de vitiligo est très altérée par la survenue de taches sur les parties découvertes. L’altération de la qualité de la vie peut être mesurée et comparée grâce au DLQI, ce questionnaire standardisé évalue le retentissement des maladies de la peau sur la vie sociale, affective, professionnelle ou sexuelle des patients – c’est un questionnaire standardisé mis au point par l’équipe du Pr Andrew Finlay à l’université de Cardiff.
Existe t-il des traitements du vitiligo ?
Le vitiligo est une affection chronique qui dure toute la vie. Il existe des traitements susceptibles de ralentir l’évolution et de repigmenter les plaques de vitiligo. Les traitements combinés obtiennent les meilleurs résultats, ils associent une photothérapie aux traitements médicaux ou aux transplantations mélanocytaires.
Les patients doivent être conscient que la repigmentation du vitiligo est un processus long et fastidieux, il faut se préparer à la possibilité de voir apparaitre des plaques sur d’autres zones ou même voir se dépigmenter des zones déjà traitées.
Prévention des traumatismes
Les microtraumatismes, en particulier les frottements et les pressions déclenchent ou aggravent le vitiligo qui se localise préférentiellement aux zones ou ceux ci sont importants. Les mesures de prévention des microtraumatismes sont donc essentielles. La prévention des frottements est plus facile au visage, plus délicate voir impossible aux extrémités (travailleurs manuels).
Maquillage correctif
Un maquillage correctif couvrant permet de masquer efficacement le vitiligo. Il existe plusieurs gammes de maquillages couvrants et résistants à l’eau. Il existe une large palette de couleurs. Il faut tester les maquillages Covermark, couvrance avène, unifiance Vichy par exemple. L’association francaise du vitiligo développe des ateliers de maquillage très instructifs
http://www.afvitiligo.com/index.php?option=com_content&view=article&id=8&Itemid=9
Prise en charge psychologique
Une prise en charge psychologique du patient et/ou des parents d’un enfant peut être nécessaire, on a montré qu’elle permet aux patients d’améliorer leur qualité de vie car elle les aide à développer les mécanismes qui leur permettent de faire face à la situation.
Le stress et la dépression peuvent aggraver le vitiligo et avoir un impact négatif sur le traitement, leur prise en charge est donc hautement souhaitable.
La rencontre avec d’autres patients touchés peut – être une grande aide. Les propos de Martine Carré, psychologue de l’association française du Vitiligo me semblent très juste « C’est en rencontrant d’autres personnes atteintes de la même dermatose que souvent il devient possible de relativiser, « s’habituer », car les autres vous servent de miroir et chacun comprend que la personnalité et son rayonnement de chacun surpassent l’apparence et ses imperfections »
LES CHOIX THERAPEUTIQUES
Un examen attentif à la lampe de Wood permet d’évaluer les capacités de repigmentation en fonction des zones
Stade I : Peau brun-clair/ poils colorés.
Stade II : Peau blanche / poils colorés
Stade III : Peau blanche / poils blancs ou peau blanche sans aucun poil (doigts, poignets).
Les taches au stades I et II sont susceptibles de répondre aux traitements médicaux alors que les lésions au stade III ne seraient pas améliorées par à ces traitements mais éventuellement grâce à une prise en charge traitement chirurgicale.
• ABSENCE DE TRAITEMENT
Le traitement est mis en œuvre pour des raisons esthétiques, mais il n’est pas obligatoire – surtout pour une peau très blanche. L’absence de traitement est un choix thérapeutique chez certains patients qui vivent bien leur maladie, surtout lorsqu’elle est discrète.
• TRAITEMENTS LOCAUX
Les dermocorticoides et les inhibiteurs de la calcineurine représentent le traitement de première intension des vitiligo débutants.
Dermocorticoïdes
Les crèmes à base de cortisone sont à la base du traitement local, leur utilisation permet d’obtenir une repigmentation de taches récentes environ une fois sur quatre, leur efficacité est améliorée par la photothérapie qui peut être réalisée parallèlement. On recommande l’utilisation de dermocrorticoides forts (locoid, betneval) ou très forts (dermoval, diprolène) qui comportent des risques pour la peau en cas d’utilisation prolongée (amincissement de la peau, dilatation des vaisseaux). La surveillance de ces traitements doit-être rapprochée.
Inhibiteurs de la calcineurine (tacrolimus, pimécrolimus)
L’utilisation de ces produits est hors A.M.M et n’est donc pas prise en charge par l’assurance maladie. Bien qu’il existe des éléments rassurants sur le profil de ces produits, une évaluation plus complète de la sécurité de ces molécules est en cours. L’efficacité semble un peu moins bonne que les dermocorticoïdes mais l’utilisation sur le visage ne fait pas courir le risque d’atrophie. Les études prospectives montrent que l’efficacité des inhibiteurs de la calcineurine est meilleure en association avec la photothérapie, mais cette utilisation n’est pas recommandée par le fabricant.
L’utilisation des inhibiteurs de la calcineurine de manière intermittente sur de courtes durées est considérée sans risque.
Analogues de la vitamine D (daivonex®, apsor®)
L’efficacité est inférieure au dermocorticoides dont ils n’ont pas les incovénients. Il peuvent être utilisés chez l’adulte et l’enfant.
• PHOTOTHERAPIES
Le traitement du vitiligo par la lumière remonte au début de l’ère chrétienne. Plusieurs méthodes sont utilisées – l’héliothérapie, la PUVAthérapie, les UVB TL01, la microphothérapie à sprectre étroit, les lasers et les lampes excimères et le laser hélium néon.
La tendance actuelle va aux UVB à spectre étroit, ils sont administrés uniquement sur les lésions en cas de vitiligo localisé (lampe excimère, microphotothérapie) ou sur l’ensemble du corps en cas d’atteinte généralisée.
– Héliothérapie naturelle
L’exposition solaire progressive est un traitement ancien du vitiligo. L’exposition solaire doit débuter avec un soleil modéré de début de matinée ou de fin d’après midi – on commence par une exposition de 5 minutes et on augmente progressivement la durée d’exposition de 2 minutes chaque semaine. Progressivement ont peut s’exposer à un soleil plus fort. Les taches blanches doivent devenir légèrement rose – sans plus. On peut augmenter la durée de l’exposition jusqu’à 30 à 45 minutes en fonction de l’intensité du soleil. On obtient en général un début de repigmentation après quatre à six semaines. L’héhiothérapie naturelle est possible chez l’enfant. Les séances d’héliothérapie doivent être réalisées deux ou trois fois par semaine .
L’efficacité de l’héliothérapie naturelle peut être améliorée par la prise d’un médicament photosensibilisant (psoralènes ou 5 MOP) par voie orale, ceux ci sont prescrits par le dermatologue sous sa surveillance. La prise de psoralène par voie orale oblige à une protection oculaire pendant les vingt-quatre heures qui suivent la prise du médicament.
L’efficacité de ce traitement peut encore être amélioré par l’utilisation d’un dermocorticoïde.
– PUVAthérapie
La PUVAthérapie est réalisée au cabinet du dermatologue sous sa surveillance. Il s’agit d’une photothérapie qui utilise une exposition aux ultra violets A après la prise d’un médicament photosensibilisant (psoralène). Les résultats commencent en général à se manifester après 12 à 18 séances soit un mois après le début du traitement. Les intensités lumineuses utilisées varient entre 2 et 5 joules en fonction du type de peau et de la réaction de celle ci. Le risque de cancer de la peau est majoré par la PUVAthérapie dont il faut limiter l’exposition à 1500 joules. La PUVAthérapie est contre indiquée chez l’enfant, la femme enceinte, les sujets immunodéprimés ou qui ont des antécédents de cancers de la peau. La PUVAthérapie a tendance à être remplacé par les UVB TL01 qui comportent plusieurs avantages décisifs.
– Luminothérapie à sprectre étroit
La luminothérapie UVB à sprectre étroit remplace progressivement la PUVAthérapie car le traitement ne nécessite pas la prise d’un médicament photosensibiliant qui oblige au port de lunette après les séances. Le risque de cancer de la peau semble minimisé car la dose d’ultraviolet délivré est moins importante. C’est la raison pour laquelle la photothérapie UVB à sprectre étroit n’est pas contre indiqué chez l’enfant ou la femme enceinte. Par ailleurs, la démarcation colorée autour des taches traitées est moins marquée après les séances UVB TL01 par rapport à la PUVAthérapie. Toutes ces raisons font que les dermatologues préfèrent cette technique pour des photothérapies du corps entier. Les séances sont réalisées deux fois par semaine chez le dermatologue, on commence en général à voir une repigmentation en confettis à partir de la quatrième semaine de traitement, la réunion des taches colorées s’opère éventuellement progressivement.
Photothérapies ciblées
Les techniques de photothérapie du corps entier ont l’inconvénient de traiter des zones non touchées par la maladie. En cas de vitiligo localisé, la tendance actuelle est de traiter seulement les zones touchées.
Microphotothérapie à sprectre étroit
Ces appareils (Dualight®, BClear®, Bisokin®) sont peu utilisés en France, ils font appels à des générateurs d’ultraviolets à sprectre étroit dont l’émission lumineuse est délivrée par une fibre optique. Cette technique permet de délivrer le traitement uniquement aux zones atteintes.
Laser et Lampes excimères
Les lasers excimère (Talos®, Quantel médical®) offrent la possibilité d’une photothérapie rapide et ciblée à une longueur d’onde 308nm mais ces appareils sont très chers et très encombrants. Les études récentes montrent une efficacité comparable des lampes excimère (DEKA®, Quantel® médical) qui sont bien plus petites et moins couteuses, ont peut espérer la démocratisation de ces traitements dont la disponibilité est restreinte à certains centres spécialisés.
Ces photothérapies ciblées permettent une repigmentation partielle chez 70 % des patients. Néanmoins une repigmentation de la moitié de la tache n’est obtenu que pour une tache sur cinq.
L’efficacité des photothérapies ciblées est améliorée par l’utilisation simultanée de dermocorticoïdes et ou de tacrolimus mais cette utilisation n’est pas validée et ses risques mal évalués
Laser hélium néon
• Vitaminothérapie (vitamine B9 et B12)
Certains auteurs jugent qu’une supléentation en vitamines B12 et en acide folique pourrait avoir un intérêt dans la prise en charge du vitiligo.
• TRAITEMENT CHIRURGICAL
Transplantations et greffes mélanocytaires
Dépigmentation
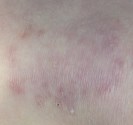
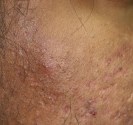
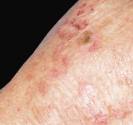
Photographies
Dermis: images sur le vitiligo par sur l’atlas de dermatologie générale DOIA de l’université d’Erlangen.
Dermnet : images sur le vitiligo par par Interactive Medical Media LLC.
 |
|
Vitiligo de l’enfant
|
Bibliographie
D.J. Gawkrodger, A.D. Ormerod, L. Shaw, I. Mauri-Sole, M.E. Whitton, M.J. Watts, A.V. Anstey, J. Ingham and K. Young. Guideline for the diagnosis and management of vitiligo. British Association of Dermatologists. British Journal of Dermatology 2008 159, pp1051–1076.
Ortonne JP. Traitement du vitiligo : . in Thérapeutique dermatologique. Dubertret Louis, Aactingi Selim, Bodemer Christine, Cribier Bernard, Bachelez Hervé, Chosidow Olivier, Joly Pascal. 10-2001
Liens utiles
AFV – Association Française du Vitiligo
L’association Française du Vitiligo a pour but de regrouper toutes les personnes atteintes du Vitiligo et leurs familles. Informer sur les recherches et les publications faites tant en France qu’à l’étranger.
Représenter les patients auprès des instances médicales, ministérielles, européennes et internationales. Défendre les intérêts présents et futurs des malades, sensibiliser et soutenir la recherche.
11 rue de Clichy, 75009 PARIS – Tél : 01 45 26 15 55 – E-mail : courrier@afvitiligo.com
<a « href= »http://www.dmoz.org/Health/Conditions_and_Diseases/Skin_Disorders/Vitiligo/ » target= »_blank »>Voir la rubrique de l’annuaire DMOZ sur le vitiligo
The vitiligo society : Vitiligo results in a loss of skin color. Vitiligo usually occurs in families, and may sometimes also involve diabetes, thyroid disorders, and some other conditions.
Vitiligo.net : Information pertaining to operative treatment of Vitiligo
National vitiligo foundation : A patient oriented site dedicated to information and treatment of vitiligo
Orphanet Vitiligo: une information du site orphanet
American academy of dermatology – Vitiligo : a patient pamphlet from the American academy of dermatology.
New Zealand Dermatological Society – Vitiligo : a patient information from the New Zealand Dermatological Society.
Essais cliniques en cours
Clinical trials.org : essais en cours sur le vitiligo
Perspectives d’avenir
Greffes de mélanocytes de culture
Mots à connaîtres
Maladie auto-immune : le système immunitaire permet la défense de l’ organisme contre les germes et en général ce qu’il considère comme étranger. Ce système de défense complexe fait appel à des cellules (immunité cellulaire) et à des substances qu’elles sécrètent (immunité humorale). En cas de dysfonctionnement du système, les cellules de défense se trompent parfois d’adversaire et considèrent que vos propres cellules sont étrangères, votre système immun peut alors déclencher une « attaque » pour les détruires. Cette attaque fratricide peut toucher n’importe qu’elle partie du corps et induire des dysfonctionnements parfois sévères. La périartérite noueuse, le lupus érythémateux aigu disséminé, la maladie de Behcet, la maladie de Crohn, la sclérodermie, le diabète de type 1, la thyroïdite de Hashimito, la sarcoidose, la pemphigoïde bulleuse, vitiligo et la pelade sont des exemples de maladies auto-immunes.
Mélanocyte : Ce sont les cellules situées à la partie superficielle de notre peau, elles sont à l’origine
de la couleur de notre peau et de notre bronzage. Les mélanocytes résident normalement
dans la région profonde de l’épiderme, ils sont aussi à l’origine
du grain de beauté ou naevus mélanocytaire et d’un cancer de la peau (mélanome).
Mélanine: pigment de la peau synthétisé (fabriqué) par les mélanocytes, il est à l’origine de la couleur de notre peau.
Halo naevus de Sutton : variété de « grain de beauté » entouré d’un halo blanchâtre. La couronne blanche s’élargit progressivement puis tout le grain de beauté disparaît, ce phénomène peut toucher plusieurs grains de beautés et précéder le développement d’un vitiligo.